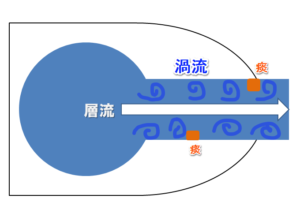
楽な肺理学療法①( 訪問看護師さん対象:吸引 )

はじめに
今月はブログの更新が滞ってしまい、ご心配をおかけて申し訳ありません
連絡くれた方ありがとうm(_ _)m
元気にやっています!
今回はお詫びに去年、僕が訪問看護師さん向けに作成したpower pointのスライドを紹介します
「吸引をする前に肺理学療法を行うと、患者さんや僕ら医療従事者も楽なことがありますよ」 という思いから作ったスライドです
また職場でよく「呼吸介助」や「スクィージング」を教えて欲しいと頼まれる事が多いのですが、その様な徒手的な排痰介助をする前に読んでもらえたらと思います
参照した文献はもちろんありますが、あくまで僕の考えなので参考程度にしていただけたら嬉しいです
また今後よりよいものにブラッシュアップしていきたいのでコメントなど頂けると喜びます
ではよろしくお願いします
スポンサーリンク
はじまりはじまり
まずはタイトルは 「楽な肺理学療法」 としました
これは「吸引をする前に肺理学療法を行うと、患者さんや患者さん家族、そして僕ら医療従事者も楽ですよ」 という思いから「楽」をキーワードに選びました
肺理学療法をすると、患者さんや患者さんの家族だけでなく、私達医療従事者も楽ということについてを話をします
肺理学療法といえば、「スクイージング」や「呼吸介助」を思い浮かべる方もいると思います
そんな手技的なものは難しそうだし、そんなん家族ができるの?と思われる方も多いかもしれません
今回の話では主に本人やご家族が出来そうな事を中心に話をします
それで今回、肺理学療法について話をすすめていくのですが、今回の講義の対象が訪問看護師さんという事なので訪問看護に関わりの深い吸引をモチーフにして、肺理学療法について話をしていきます
ご存知の方もいるかと思いますが、平成22年に厚労省の通知により僕らセラピストもいくつか段階を踏めば吸引することが法的に可能となりました
なので吸引に関していうと看護師さんの方が圧倒的に経験は豊富で、僕らセラピストはまだまだ赤ちゃんみたいなものです
でも吸引に絡めて肺理学療法について話をする事は得意なので、看護師さんからみたら知っていることも多いかと思いますが、生あたたかい目でみて頂けたら助かります(・_・;)
なぜ肺理学療法をすると患者さんは楽なのか?

まず肺理学療法をすると、なぜ患者さんが楽なのかについて述べていきます
呼吸医療学会が吸引のガイドラインを出していますが、その中で吸引をする前に肺理学療法をすることを勧めています
こちらがそのガイドライン(気管吸引ガイドライン2013)です
海外の文献でも「呼出力の弱い患者では排痰を促すために呼吸介助を行うべきである」「鼻や口からの吸引は他の方法がどうしてもうまくいない時に限られるべきである」と書かれたりしています(Gosselink R.et al: Physiotherapy for adult patients with critical illness : recomemendation of European Respiratory Society and European Society of Intensie Care Medicine Task Force on Physiotherapy for Critically Ⅲ patients.Intenseve Care Med 2008;34:1188-99) |
その理由は「吸引前に肺理学療法をすると、吸引する回数を減らせるから」です
皆さんの中にも実習で吸引を味わった方がいるかと思いますが、僕もカテーテルを鼻から入れられたのですがMAJIDE死ぬかと思いました
文献でも吸引時の痛みは、最高を10としたら3.94とかいっていますが、主観的には8ぐらいありましたよ
手術で首にぶっとい麻酔の注射した時より痛かった…(・_・;)
しかも痛みだけではなく、吸引をする事で色んな肺や心臓に関する合併症を引き起こしてしまうリスクもあるんですね
そんな痛みや合併症のリスクのある吸引を肺理学療法が減らせるんです
それで患者さんが楽になるという理屈です
素敵ですね
ここで吸引の合併症について詳しく説明していきます
吸引による呼吸器系の合併症
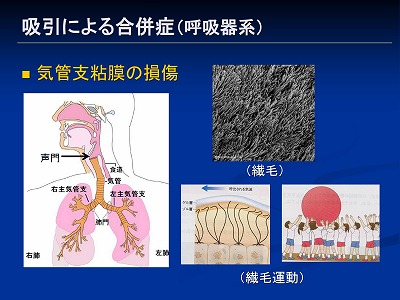
吸引カテーテルが届く空気の通り道には、上のスライドの様な繊毛(せんもう)がびっしり生えていて、食道に向かって波打つ様に動いています
僕らは1日に1リットルちょっと唾液が出ているのですが、意識して飲み込まなくても済んでいるのはこの繊毛のおかげです
この繊毛がワッサワッサ動いて意識しなくても唾液を食道の方へ運んでくれているからなんですね
繊毛はちょうど上のスライドでいう玉転がしをしてくれている人のようなものです
でも吸引をされる際に、少し赤いものが混じって引けてしまうことはないでしょうか?
気管支粘膜が損傷した際の出血なかもしれません
気管支粘膜を損傷させてしまったということは、この玉転がしをしている人を傷つけてしまったことを意味します
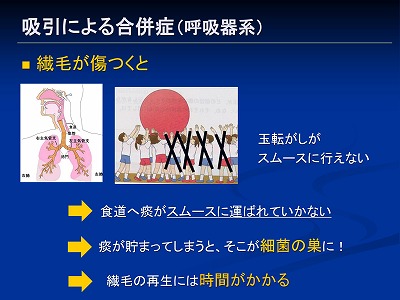
繊毛が傷つくとどうなるのでしょう?
その繊毛が傷ついてしまうと玉転がしがうまくいかなくて、そこで玉が止まってしまいます
玉というは気道内分泌物(唾液など)ですが、通常この中には異物(細菌など)が絡め取られています
その玉がスムースに食道に行ってくれないと、そこで玉がつっかえて細菌が増えてしまいます(・_・;)
するとそこで炎症反応が起き、更に気道内分泌物(痰)が増えるという悪循環に
つまり痰を取ろうとして吸引しているのに、逆に痰を増やしてしまうこともあるということなんですね
では繊毛が損傷してから回復するまで一体どのくらいかかるのでしょうか?
すぐに再生してくれたら嬉しいですが…
きちん書いてある文献を見つけられなかったので、以前に呼吸器内科の先生に聞いたことがあるのですが、「損傷した原因や程度による違いはあると思うけど1週間以上かかるんじゃない?」と教えてもらいました
吸引する回数の多い患者さんほど治る前に損傷してしまうため、その悪循環に陥(おちい)るリスクが大きいと思われます
1日に何回も吸引している人も結構いらっしゃいますし
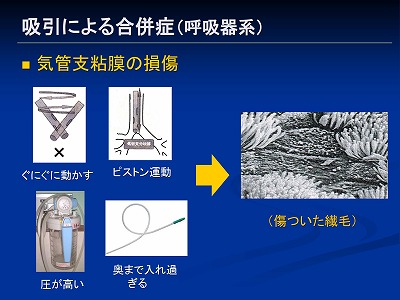
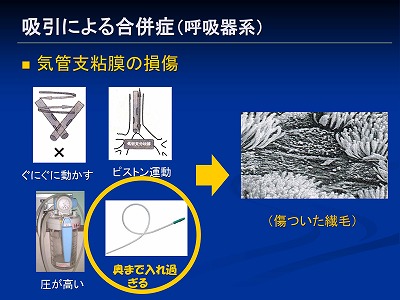
繊毛はとってもデリケートな組織なため、以下のような操作で簡単に傷ついてしまいます
それは吸引カテーテルをグニグニ動かしたり、カテーテルを上下に動かしてみたり(ピストン運動)、吸引の圧が高すぎたり、カテーテルを奥まで突っ込み過ぎたりしてしまう場合などです
カテーテルをグニグニうごかしたからといって多くの痰がとれるというエビデンスはないですし、動かすとしても指先で糸をよるように動かすといいのではないかと記載されている文献をたまに見かけるぐらいです
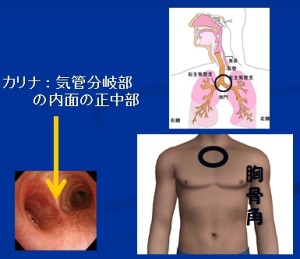
ピストン運動がまずいのは、気管分岐部にカテーテルの先端がガシガシ当たるためです
吸引回数の多い患者さんのカリナ(気管分岐部の正中面)を、以前に内視鏡で見せてもらった事があるのですが、かなりボコボコのびらん状態になってました(・_・;)
吸引の悪い面ばっかり書いちゃってますけど、気をつけて頂きたいのは、吸引が悪いというわけではないという事です
吸引の仕方を考えましょう!ということです
気道を確保する(気道クリアランスを得る)という意味で吸引には禁忌がない、のはその所以(ゆえん)だと思います
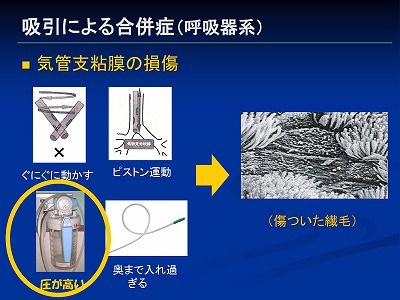
話を戻しまして、繊毛が損傷する原因の1つである吸引圧について詳しくみていきます
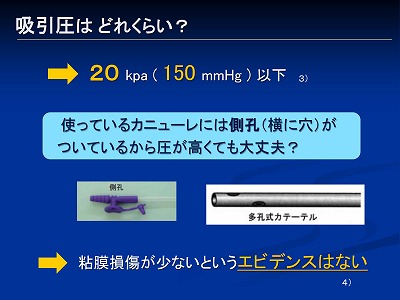
皆さん吸引される際どのくらいの吸引圧でされているでしょうか?
「気管吸引ガイドライン2013」では20kpa(キロパスカル)以下となっています
でも20kpaって少なくね、と感じる方も多いんじゃないでしょうか?
ガイドラインではこのくらいの圧と書かれていますが、更にこれよりも少ない圧の方がいいという方もいます
海外のガイドラインではこれよりも低いとの事
痰が硬いためカテーテル内で詰まってしまう場合などは、去痰剤などの使用や水分のin-out調整などで、低い吸引圧でも取れるような痰の状態に持っていってから吸引すべきと言われています
また看護師さんによっては、「吸引カテーテルに側孔(そくこう)という穴が横に開いているから少々圧が高くても、そこから圧が逃げるので大丈夫と」いう方もいますがそういうエビデンスはありません
他に繊毛が損傷する原因に「奥までカテーテルを入れすぎる場合」 というのがあります
奥まで入れてしっかり痰を取って上げた方が、患者さんも楽じゃないかいうことで、グイグイ入れている看護師さんを見かける事があります
それでいいんでしょうか?
吸引カテーテルはどこまで入れていいの?
吸引ガイドライン2013では以下の様に記載されています
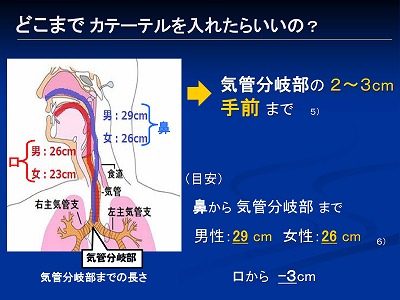
「気管分岐部の2~3cm手前まで」 です
ただ鼻や口から吸引カテーテルを入れる場合というのは、カテーテルの先も気管分岐部も直接見る事ができないので、分岐部の2、3cm手前と言われても困りますね
しかし目安というものがあって、男性なら鼻から29cm,女性なら26cmの所に気管分岐部がある、と言われています
それで鼻から入れる場合は男性なら26cm、女性なら23cm程度までにしておく、という事ですね
ちなみに口から入れる場合はその長さの鼻から入れる場合よりも3cm短いため、男性なら23cm、女性なら20cmでいいそうです
((注意))
| ちなみにこのスライドで説明している吸引の深さについては、看護師さん向けの内容で、僕ら理学療法士とは異なるので、このブログを見てくれているセラピスト(理学療法士・作業療法士・言語聴覚士)の方はご注意下さい。 |
それは理学療法士協会が出してくれた以下の吸引プロトコル第2版(理学療法士協会のHPで会員ログインして入った所で公開中)によると、吸引する範囲は鼻腔、口腔および人工気道内と限定して記載されているためです
看護師さんに比べるとちょっと範囲が狭いんですね
考え方によったら狭い方が気管支粘膜を傷つけるリスクが少なくていいんじゃないか、と強がりを言ってみます
正直、看護師さんが羨ましい…
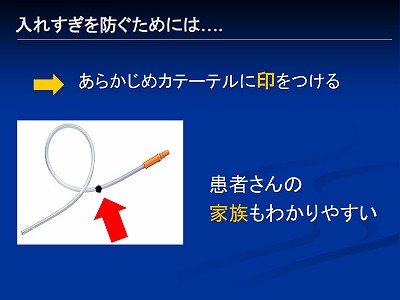
話を戻しますと、特に在宅で家族の方が吸引する場合には家族の方の入れすぎを予防するため、以下のように黒の油性マジックで印を僕ら医療者が着けてあげるといいと思います
また緊急で入る担当ではないスタッフも安心ではないかと思われます
入れすぎて喘息発作などの合併症を誘発させてしまったり……
ということがあるかもしれません
担当ではないだけにかなり焦ると思います
最近は吸引カテーテルに目盛りが書かれているものも増えましたね ただ吸引中に見えにくい角度があったりするので、どこからでも見える様に黒の油性マジックで一周くるっと印を着けておくいいですよ |
吸引時の呼吸器系その他の合併症

●呼吸するのに使う酸素も吸引で吸い取ってしまうので、当然低酸素血症のリスクがあります
その予防として吸引前に多めの酸素を投与してから吸引ということも行われている様です
●当然といえば当然なのですが、肺胞を膨らませている空気を吸い取ってしまったら、肺胞がペチャンコになってしまうので、無気肺のリスクもあります
●カテーテルを突っ込み過ぎて肺を破ってしまうと、空気が胸腔の中に漏れ出てしまう(気胸)リスクもあります
●上気道のスパズム(攣縮)って何や?という事ですが、カテーテルそのものは生体にとっては異物以外の何者でもないので、それを出そうと体が反応してしまう場合があります
その結果、上気道と呼ばれる空気の通り道(声門より口側の気道:下の図参照)の筋肉が勝手に収縮して、空気の通り道が狭くなってしまいます
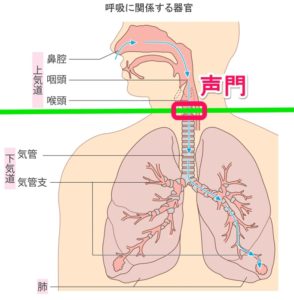
ナースフル様より引用改変
通常の(気管支)喘息は下気道(声門より先の気道)のスパズムが生じて、息を吐く時に「ピュー」とか「ヒュー」などの副雑音(Wheeze:ウィーズ) がしますが、この上気道のスパズムが観られた時は息を吸う時に副雑音がする(stridor:ストラーダ)のが特徴。 |
●吸引カテーテルを奥にいれることは、細菌感染のリスクを増やすことに繋がります
基本的に声門より先(下気道)は無菌状態と言われていますが、カテーテルを鼻腔あるいは口腔から挿入する場合、そこには多量の細菌がいるわけですから、カテーテルに菌を付着させた状態で下気道まで挿入している可能性が非常に高いためです
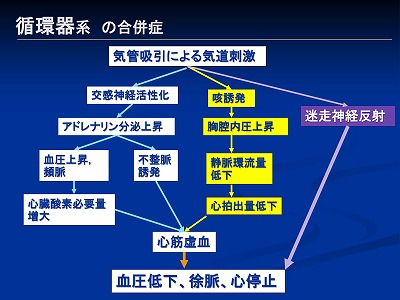
循環器系の合併症
循環器系の合併症は呼吸器系より怖いです
迷走神経反射を介していきなり心停止になる可能性もあるため
特にDrのいない在宅での吸引時に心停止になったら怖いですね
僕はとっても怖かったので1次救命処置(BLS for HCP)の講義を受けに愛大に行きました
BLS for HCP取得(^∀^) – ちんねんの徒然なる日記
実際に自分が患者さんに心臓マッサージ(胸部圧迫しない)といけない場面に出くわしたことは、6年近く訪問をしていて一度もありませんが、受講したことで多少の安心感は得られました
話を戻します

今まで肺理学療法をすると患者さんがなぜ楽になるのか?について話をしてきました
肺理学療法を行うことで吸引回数を減らすことができるので、吸引に伴なう苦痛や合併症が減らせるから患者さんが楽になるということでしたね
なぜ肺理学療法をすると家族や私達(医療従事者)が楽なのか?
では今度は肺理学療法をすると、家族や私達医療従事者が楽になぜなるのか?について述べていきます。
結論からいいますと患者さんが楽な場合と同様に、肺理学療法で吸引する回数が減らせるためなんです
吸引回数が減れば、患者さんの家族にとっては介護量、僕らにとっては仕事量の軽減にも繋がります
何より患者さんを苦しめる回数を減らす事ができるので精神衛生的にも楽でし、吸引に伴なうリスクの軽減にも繋がります
でも実際に吸引を日常的に行っている看護師さんに質問なのですが、こんな事はないでしょうか?
・ 吸引した後にまたゴロゴロと貯痰留音が聞こえ、また吸引……
・ 体位変換した途端ゴロゴロと貯痰留音が聞こえ、吸引……
結構あるんじゃないでしょうか?
では一体なぜそんなことが起きるのでしょうか?
なぜ吸引した後に、また吸引する必要性がでてくるのでしょうか?
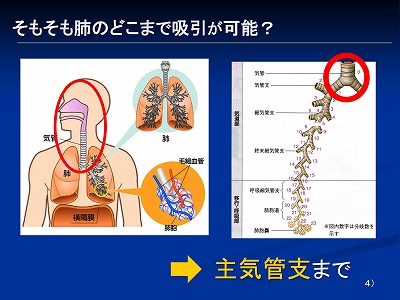
それは「肺のどこまでカテーテルで吸引できるのか?」がわかると理解できます
吸引カテーテルをグイグイ突っ込んでいる看護師さんを見かけることがありますが、物理的にカテーテルでどこまで吸引が可能なのでしょうか?
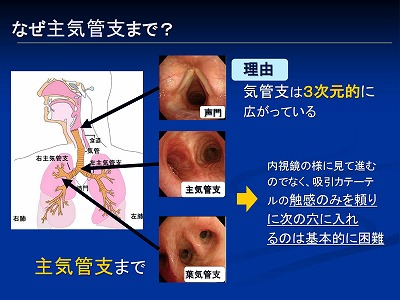
気管支は23回も分かれていますが、吸引カテーテルが届く所は1回分岐した主気管支レベルまでと言われています
その理由の大きな1つとしては
吸引カテーテルを挿入していく時には、内視鏡のように実際に見ながら進んでいくのではありません
手に伝わる触感などを頼りに挿入していきます
気管支がまっすぐ分岐してくれていたら奥の方まで行けるかもしれませんが、気管支は下にいったと思ったら今度は横に分岐したりして曲がっちゃっています
それを見ないで触感だけを頼りに奥に進めていくは普通に困難です
カテーテルの先にクセがついて少し曲がっているような特殊な吸引カテーテルを、達人が使用すれば奥まで挿入できるかもしれませんが…
でもクセが付いている分、どこかの気管支を壁を傷つけている可能性も…。
またもう1つ理由をあげるとすれば、
吸引カテーテルを奥に突っ込めば突っ込むほど、気管支の内径とカテーテルの外径が近づきます
当たり前ですね
内径と外径が近づく事で、例え同じ吸引圧(20Kpa=150mmHg)でも吸引される空気の量がむっちゃ増えるんです!
吸引される空気の量が増えれば、無気肺や低酸素のリスクが増えたり、気管支自体が潰れてしまうことが考えられますね
このスライドの右下の表は、プラスチックの筒の中に10Frのカテーテルを入れて吸引すると、カテーテルとその筒の間の隙間(すきま)の程度で、吸引量がどのように変化するのかをみた実験結果から一部抜粋したものです
ここでは密封状態(カテーテルの外径と筒の内径が同じ)場合と、開放状態(隙間がある状態)での吸引量を示しています
密封状態になると吸引量が急上昇するんですね
30ml が 1720mlですよ、すごくね
つまり吸引カテーテルを挿入して運良く?主気管支よりも奥の方に到達したとしても、葉気管支あたりの内径が10Frのカテーテルの外径に近づくため、吸引量が急上昇して無気肺・低酸素のリスクがかなり高まるのではないかと思われます
また実験ではプラスチックの筒でしたが、気管支は軟部組織であるためより潰れやすいんじゃないか、と思います
上記の2つの理由により、物理的にも主気管支より奥を吸引するのは困難と思われます
いっぱいカテーテルが入っているように見えるには、ひょっとしたら、どこかでトグロを巻いているのかもしれません
話を戻します
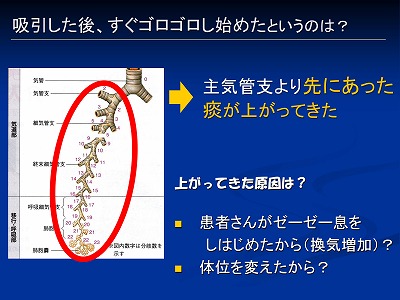
何故吸引したのに、すぐに吸引しなければならなくなったのか? その原因を考えてみましょう
主気管支レベルにあった痰は吸引ですでに取れていると考えると、主気管支よりも先(赤丸で囲った部分)にあった痰が何らかの原因で中枢気道に上がってきたためと考えられます
つまり吸引回数を減らすためには
ゴロ音(貯痰流音)がするから反射的に吸引という訳ではなく、呼吸困難感やバイタルなどをチェクしつつ、更に痰を主気管支レベルまで集めれるだけ集めてから吸引すれば、吸引回数を減らせるという事なんですね
痰を主気管支レベルまで集めるには?
それは再び吸引をしないといけなくなった事をすればいいんです
・吸引によって息苦しさから患者さんがゼーゼー息をし始める
→ それは換気量増加を意味します
・おむつ交換のため横向きになってもらう
→ それは体動があったという事ですね
つまり痰を主気管支レベルまで集めるには、換気量を増やしたり、体動を伴なう様な事をすればいいのです
排痰といえば「呼吸介助」や「スクィージング」を思い浮かばれる方も多いと思いますが
動いてもらう(あるいは動かす)だけでいいんです
これだったら本人や家族もできるかもしれません
なぜ動かしたらいいのか?その理由なのですが
痰の移動は①換気量、②重力、③繊毛運動、④痰の粘稠性、に影響を受けます
この動いてもらう(あるいは動かす)事は、この①から③に良影響を及ぼすからなんです
④の痰の粘調性については、水分のout-inバランスや去痰剤などの使用を考慮しないといけません
追記(2016/1/20)
※この記事を書いた時点では、④の痰の粘稠性については動いてもらう(あるいは動かす)効果はないのではないか、と思っていましたが、「第17回3学会合同呼吸療法士認定士 認定講習会テキスト P211」に以下の記載を見つけました
この内容はハッフィングに関する記載なのですが、動く(動かす)事で換気量が増えると呼気流速も増える事から、痰の粘調性に関してもいい効果があるのかもしれません
ぼくのイメージではこんな感じ
痰の粘稠度に関する事で訪問看護場面で関わる事を言えば、特に冬、暖房機などの使用で室内がかなり乾燥していることが多くみられます そのため痰がネバネバ(粘稠度増加)して急に排痰が困難になる場合もあるんですね 主介護者の健康のためにもインフルエンザの予防にもなるので加湿器の導入を勧めたり、困難な場合には洗濯物を室内で干してもらったりする事もあります 最近の家庭用吸引機はネブライザー機能もついたものあるので、特に介入前の加湿が効果的な方にはそういったものを使っていただく事もあります またちょっと時間はかかりますがとっても有効な方法に、口腔ケアの回数を増やすというものがあります もちろん加湿になりますし、痰の元となる口腔内の細菌の数自体を激減させる事もでき一石二鳥ですよ |
動く(動かす)事のいい影響を挙げると以下の様になります
● 安静時より代謝が増えて換気量が増加し痰が移動しやすくなります
●体動より脳にある脳幹網様体賦活系を刺激して、繊毛の動きがよくなる事で痰が移動しやすくなります
●息を吸う時に働く筋肉である横隔膜が効率よく動ける様になり、換気量が増える事で痰が移動しやすくなります
●肺に集まっている血液の量が減り、換気量が増える事で痰が移動しやすくなります
●重力の影響で痰が移動しやすくなる体位ドレナージ効果があります
次の記事では、これらの内容について詳しく説明していきます
つづきはコチラ ⇒ 動く(動かす)と痰が出やすくなる理由について
スポンサーリンク
こちらも読まれると更にブラッシュアップできますよ
COPD(慢性閉塞性肺疾患)の患者さんの息切れを軽くするために
①COPDの患者さんが医療従事者に望む事は?
②「禁煙」しないとリハビリしても意味はない!
③「薬物療法」 と「酸素療法」に加えて「リハビリ」をする効果は?
④腹式呼吸は指導すべき?
⑤横隔膜の同定には打診!
⑥息苦しい動作をする時のコツを知っていますか?
⑦息苦しい動作の評価の仕方(医療従事者向け)
⑧COPDの患者さんには食事(栄養療法)が大切な理由
⑨なぜCOPDの患者さんは筋トレをしないといけないのか?
⑩「筋持久力」と「全身持久力」との違いはわかりますか?
呼吸理学療法手技
・ポストリフトって知ってますか?
・「呼吸介助」 と 「スクイージング」の違いについてサクッとまとめてみた
・呼吸介助についてまとめてみたよ!
・息苦しいから呼吸介助?(息切れがあっても呼吸介助の意味がない場合)
・自分で痰を出しやすくする方法(ハッフィング)についてまとめてみた
吸引回数を減らすために
①ゴロゴロ(貯痰留音)するからといって反射的に吸引していないですか?
②動く(動かす)と吸引回数が減る理由はわかりますか?
聴診
①前から見た時の、上・中・下葉の見つけ方
②横と後ろから見た時の、上・中・下葉の見つけ方
③肺区域(S1~S10)の場所の見つけ方
④なぜ肺から音が聞こえるかわかりますか?
⑤正常な音と、そうではない音との聞き分け方
呼吸関係その他
・呼吸療法認定士試験の勉強方法
・「スクイージング」の宮川先生達の講義があったので行ってきた!
・酸塩基平衡の見方
・側副気道・排痰機序・等圧点理論
・換気血流比不均等、低換気の原因、シクソトピーコンディショニング
・COPDは糖尿病と同じ?
・貯筋しましょう!(侵襲時の代謝の特徴)
・「運動」は最良の薬!
・ABCDEバンドル と維持期
・COPDの患者さんにも積極的な栄養療法が適さない時期がある!(不可逆的悪液質)
・リスク管理、スターリングの法則、拡散障害
・気道粘膜除去装置(パルサー)説明会
・「オーラルフレイル」の岩佐先生の講義があったので行ってみた!
・呼吸の勉強会(RTXのケーススタデイ)に行ってきた!
・第11回愛媛県呼吸不全研究会に行ってきた!(Mostgraph)
(2018/12/15)呼吸と嚥下の勉強会に行ってきました(第6回愛媛呼吸リハビリテーション特別研修会)
参考・引用文献

ブログランキングに参加しています。
お役にたてたようならポチッとお願いします。